Fodmap: la dieta antinfiammatoria per la pancia gonfia (e il colon irritabile)
Fodmap: la dieta antinfiammatoria per la pancia gonfia (e il colon irritabile) Foto: educazionenutrizionale.granapadano.it
E’ molto comune la lamentela del gonfiore, quella spiacevole sensazione di pressione a livello dello stomaco, che si accompagna alla distensione intestinale. Un visibile aumento della circonferenza addominale che ormai colpisce una persona su cinque.
Gonfiore e distensione sono normali, si verificano in tutti gli individui e normalmente si risolvono in un breve periodo di tempo. Ma alcune persone sono più sensibili e più inclini al gonfiore. Ad esempio, chi soffre di intolleranza al lattosio ha più frequentemente gonfiore a causa dell’eccesso di gas che si accumula nell’intestino tenue spingendo il muscolo diaframma e la parete addominale.
Cos’è il gonfiore?
Per gonfiore si intende la sensazione di aumento della pressione addominale, senza aumento del volume addominale. Per distensione si intende invece la stessa sensazione soggettiva di pressione addominale, ma con corrispondente aumento oggettivo della circonferenza addominale (a volte finoa a 12 cm).
Gonfiore e distensione sono stati segnalati fino al 96% dei pazienti affetti da sindrome dell'intestino irritabile (IBS) e dal 20% al 30% della popolazione generale. Oltre il 50% delle persone che soffrono di gonfiore e distensione segnalano un impatto significativo sulla qualità della vita. Nelle persone affette da disturbi gastrointestinali come l’IBS, il gonfiore è solitamente descritto come il sintomo più grave, superando altri sintomi tipici come il dolore addominale e la frequenza di evacuazione alterata.
Il gonfiore è più comunemente osservato nei pazienti con IBS, mentre la distensione è più facilmente osservabile nei pazienti con stitichezza e disfunzione del pavimento pelvico.
Le persone affette da IBS (sindrome colon irritabile) credono comunemente che i loro sintomi di gonfiore e/o distensione addominale siano causati da un'eccessiva produzione e/o accumulo di gas. Tuttavia, gli studi non supportano queste teorie. Si ritiene invece che fattori come il transito alterato dei gas intestinali e l’ipersensibilità viscerale svolgano un ruolo più importante.
Per capire il fenomeno del gonfiore addominale e come trattarlo, bisogna far riferimento al Centro Medico più competente a livello mondiale sui disturbi intestinali, il Dipartimento di Gastroenterologia presso la Monash University, con il Dottor Foley e il professor Gibson, che già nel 2014 avevano pubblicato su Gastroeneterology & Epatology Journal, delle linee guida sulle Strategie per la gestione del gonfiore e della distensione addominale.
Quali sono le cause del gonfiore addominale?
Sfortunatamente, i meccanismi patogeni complessivi alla base di tali sintomi rimangono non completamente compresi, anche se recenti ricerche indicano che è probabile che siano multifattoriali. Di seguito si elencano le cause probabili secondo l’attuale bibliografia scientifica:
Gas intestinale
La produzione di gas attraverso la fermentazione del contenuto del lume intestinale contribuisce in modo significativo all'aumento del volume intra-addominale. È stato dimostrato che il lattulosio, che è scarsamente assorbito nell'intestino tenue e quindi fermenta nel colon, è associato a gonfiore e distensione nelle persone con stitichezza cronica,. La fermentazione e quindi la produzione di gas sono influenzate dal substrato (carboidrati indigeribili ingeriti) e dalle specie batteriche intestinali, e gli studi dimostrano che le alterazioni nell'apporto alimentare di carboidrati indigeribili influenzano i sintomi del gonfiore. Inoltre, è stato ipotizzato che le alterazioni riportate nel microbiota fecale dei pazienti con IBS determinano alterazioni della fermentazione intestinale. Difatti, i pazienti con IBS hanno un pH cecale più basso, presumibilmente come conseguenza dell’aumento della produzione di acidi grassi a catena corta. Inoltre, il ruolo dei batteri nella patogenesi del gonfiore è supportato da studi in cui la modulazione dei batteri con antibiotici ha portato a diminuzioni sintomatiche del gonfiore.
Nonostante questa chiara ipotesi, i risultati degli studi che hanno valutato il volume dei gas intestinali sono stati insoddisfacenti.
Le tecniche di determinazione attuali non hanno mostrato alcuna differenza tra la produzione di gas nei pazienti con gonfiore cronico e quella nei soggetti sani. Inoltre, gli studi fino ad oggi hanno dimostrato che il volume totale di gas intestinale non è significativamente elevato in coloro che soffrono di gonfiore.
Inoltre, quando vengono ingeriti carichi alimentari simili di carboidrati indigeribili, gli studi sulla produzione di idrogeno nel respiro hanno costantemente mostrato volumi simili di produzione di gas nei pazienti con IBS e nei controlli sani.
Contenuto di acqua nel piccolo intestino
Anche la distensione del piccolo intestino è una potenziale causa di gonfiore. I carboidrati a catena corta assorbiti lentamente, come il fruttosio e il mannitolo, aumentano considerevolmente il volume dell'acqua nel lume dell'intestino tenue in virtù dei loro effetti osmotici, come dimostrato dalla risonanza magnetica (MR). L'ingestione di queste sostanze può indurre sintomi intestinali che includono gonfiore nei pazienti affetti da IBS. Il malassorbimento di parte del fruttosio o del mannitolo può portare alla produzione relativamente rapida di gas come l'idrogeno.
Contenuto del colon
I pazienti che soffrono di stitichezza riferiscono comunemente gonfiore, e oltre l'80% descrive sintomi gravi. La patogenesi del gonfiore nei pazienti con stitichezza è probabilmente multifattoriale. In primo luogo, gli effetti meccanici diretti del fecaloma e del carico del colon possono simulare il gonfiore attraverso gli effetti distensibili del bolo fecale. In secondo luogo, la stasi delle feci all’interno del colon può comportare un aumento della fermentazione da parte dei batteri intestinali e, quindi, un aumento della produzione di gas. Infine, le alterazioni della motilità del colon possono influenzare direttamente la gestione dei gas, portando a sintomi di gonfiore. L'associazione patogena tra costipazione e gonfiore è ulteriormente supportata dal fatto che le terapie mirate ad alleviare la stitichezza (ad esempio, i procinetici) alleviano anche il gonfiore.
Prodotti di fermentazione non gassosi
Un'ipotesi alternativa per i benefici delle modifiche dietetiche e dei probiotici è che i prodotti della fermentazione diversi dai gas influenzano i sintomi del gonfiore modulando la sensibilità viscerale. Gli acidi grassi a catena corta interagiscono con specifici recettori degli acidi grassi liberi (FFA1 e FFA2) nell'intestino e questi, a loro volta, interagiscono con il sistema nervoso enterico. Infatti, negli studi sugli animali, è stato dimostrato che il butirrato influenza la sensibilità viscerale oltre a influenzare la motilità.
Il ruolo della movimentazione e dello smaltimento del gas
Piuttosto che un’eccessiva produzione di gas, sembra più probabile che la colpa sia di un’alterata o disfunzionale gestione e smaltimento del gas. Il transito intestinale è alterato nei pazienti che manifestano gonfiore; i tempi di transito del colon sono più lenti di quelli degli individui sani, e la distensione è direttamente correlata ai tempi di transito. Lo testimonia l’effetto positivo dei procinetici sul gonfiore.
La prevalenza della flora produttrice di metano e i livelli basali di metano sono significativamente più elevati nei pazienti con transito del colon ritardato rispetto a quelli con transito normale. Questo tipo di gonfiore non si verifica a causa della spropositata produzione di gas, ma a causa del modo in cui l’addome reagisce al gas.
Il ruolo della sensibilità viscerale
I cambiamenti nella sensibilità viscerale sono stati proposti come segno distintivo dell'IBS. Più comunemente, si osserva ipersensibilità rettale (cioè presenza di stimoli continui di evacuazione) nei pazienti con IBS. Anche l'iposensibilità rettale (rallentata motilità intestinale e basso stimolo di evacuazione) è comune, in particolare nei pazienti con stipsi, ed è associata prevalentemente ad un aumento della distensione addominale.
Quasi il 90% dei pazienti con costipazione “senza stimolo imminente ad evacuare”, descrive distensione e gonfiore.
Al contrario, i pazienti ipersensibili, nei quali l’IBS con diarrea predominante è più comune, hanno un aumento dei sintomi di gonfiore in assenza di distensione.
Alterazioni della sensibilità viscerale possono spiegare perché i sintomi di gonfiore e distensione possono essere peggiori nelle donne durante la fase premestruale. La sensibilità viscerale varia durante il ciclo mestruale ed è generalmente più acuta nella fase premestruale, il periodo in cui i sintomi sono solitamente peggiori.
Anche le soglie del dolore viscerale sono più basse in un contesto di stress psicologico, cos’ si spiega perché i pazienti notano comunemente esacerbazioni dei sintomi durante i periodi di stress.
E’ ormai dimostrato da diversi studi che nelle persone con disturbi funzionali che causano il gonfiore, il diaframma si contrae verso il basso anziché verso l’alto, il che spinge i muscoli della parete addominale (in particolare i muscoli obliqui interni) in avanti. Contemporaneamente si osserva che, la quantità di gas all’interno dell’intestino non è aumentata.
Questi movimenti muscolari anormali, e quindi il gonfiore che ne deriva, si verificano perché i nervi dell’intestino e della parete addominale sono eccessivamente reattivi alla normale pressione che c’è all’interno dell’intestino.
Vuol dire che, anche le piccole quantità di gas prodotte durante la naturale digestione possono causare il disagevole gonfiore dovuto alla distensione addominale. Di fatto molto spesso la colite, il gonfiore e altri fastidi correlati, subentrano o aumentano in particolari periodi nei quali ci troviamo in situazioni di stress o stati emotivi che vanno ad influenzare anche la reattività intestinale.
La sola sensazione viscerale, tuttavia, non è sufficiente a spiegare completamente il sintomo del gonfiore perché più di un terzo dei pazienti con gonfiore e distensione hanno una sensazione viscerale normale ai test barostatici. Inoltre, le terapie mirate a ridurre la sensibilità viscerale (ad esempio, pregabalin e amitriptilina) si sono rivelate deludenti nel trattamento del gonfiore. Solo l'ipnoterapia, che è stata ipotizzata per modulare la funzione afferente viscerale attraverso la normalizzazione della sensazione viscerale, sembra funzionare essere di beneficio.
Il ruolo della funzione alterata dei muscoli addominali e diaframmatici
La Tomografia Computerizzata e i test elettromiografici indicano che il controllo riflesso dei muscoli addominali e diaframmatici è alterato nei pazienti che manifestano gonfiore. In risposta a un'infusione di gas, i soggetti sani mostrano rilassamento diaframmatico, espansione costale e contrazione compensatoria del retto superiore e muscoli addominali obliqui esterni, senza cambiamenti nel tono dei muscoli addominali inferiori.
Al contrario, i pazienti con gonfiore mostrano una contrazione paradossale del diaframma e un rilassamento della parete addominale superiore.
Il meccanismo alla base di tale funzione riflessa disordinata non è stato completamente chiarito. Tuttavia, è stato ipotizzato che risposte comportamentali anomale si verifichino come risultato di un'ipersensibilità viscerale soggettiva alla distensione del gas.
Il ruolo della funzione alterata del pavimento pelvico
La funzione anormale del riflesso del pavimento pelvico è stata associata al gonfiore. Nei pazienti che soffrono di stitichezza e gonfiore, l'espulsione anomala del gas è correlata alla distensione addominale. È stato dimostrato che i pazienti che presentano distensione addominale hanno una risposta inibitoria retto-anale alterata, un riflesso rettale mediato localmente, supportando ulteriormente l'ipotesi che un'evacuazione alterata possa contribuire a questi fenomeni. Una relazione di causa-effetto è supportata dal fatto che gli interventi terapeutici mirati, come il biofeedback, cioè una terapia mirata a imparare a controllare funzioni corporee normalmente involontarie, determinano una diminuzione della frequenza e della gravità del gonfiore.
Trattamento
Sebbene il gonfiore e la distensione siano sintomi molto comuni nell’IBS, sono considerati difficili da trattare nella pratica. Questa difficoltà è in parte dovuta all’incertezza riguardo alle cause alla base del gonfiore e della distensione e alla mancanza di dati robusti sull’efficacia provenienti dagli studi sul trattamento. Sebbene un gran numero di studi abbia esaminato l’efficacia di diversi trattamenti per l’IBS, pochi di questi considerano il gonfiore e/o la distensione come sintomi principali da studiare, pertanto diventa difficile estrapolare dati per rilevare cambiamenti in questi sintomi.
Nonostante questa incertezza, i trattamenti includono:
Dieta a basso contenuto di FODMAP
Si è rivelata 1,75 volte più efficace nella riduzione del gonfiore rispetto ai controlli. La ricerca ha dimostrato che una dieta ricca di FODMAP aumenta la quantità di liquido che esce dall’intestino tenue. Ciò può indurre cambiamenti nella motilità, distensione dell'intestino e diarrea. Inoltre, a causa dello scarso assorbimento dei composti FODMAP, questi raggiungono il microbiota dell’intestino tenue distale e dell’intestino crasso, dove vengono rapidamente fermentati per produrre gas idrogeno, metano e anidride carbonica.
Grazie al raggruppamento di questi carboidrati, allo sviluppo di un database completo sulla composizione degli alimenti FODMAP e a studi dietetici ben controllati, una dieta a basso contenuto di FOD-MAP è stata ora confermata come una terapia efficace per la gestione dei sintomi dell’IBS, diminuendo i sintomi in tempi brevi. almeno nel 75% dei pazienti. La riduzione documentata del gonfiore dal 50% all'82% in seguito alla restrizione alimentare di FODMAP, conferma che una dieta a basso contenuto di FODMAP è ad oggi l'opzione di trattamento più efficace per la gestione del gonfiore.
Allo stesso modo, è stato dimostrato che le fibre alimentari possono esacerbare il gonfiore. L’assunzione di fibre è importante per facilitare lo svuotamento e altri presunti benefici per la salute generale, e può alleviare alcuni sintomi dell’IBS, ma può peggiorare il gonfiore. La scelta della fibra deve essere valutata attentamente. Gli integratori ricchi di fibre di grano integrale, come la crusca di frumento, dovrebbero essere evitati perché solitamente sono ricchi di composti FODMAP e sono inefficaci nei pazienti con IBS. Le fibre che vengono fermentate lentamente, come la buccia di psillio, sembrano essere meglio tollerate nell’IBS, e ci sono alcune prove, anche se deboli, della loro efficacia.
Farmaci da prescrizione, come agenti pro-secretori (es. Linaclotide) e Antibiotici (rifaximina)
Il Linaclotide, è un peptide minimamente assorbito, un agonista della guanilato ciclasi-C, che ha mostrato un'efficacia promettente nell'IBS-C e nella costipazione cronica. Aumenta la secrezione di liquidi e accelera il transito intestinale. In studi clinici individuali, il linaclotide ha ridotto significativamente tutti i sintomi addominali nei pazienti con IBS-C, di cui il gonfiore era il più diffuso, e un recente rapporto preliminare indica che più di 1 paziente su 3 con gonfiore e costipazione cronica ha riscontrato sollievo. Infatti, diversi studi hanno riportato una diminuzione del gonfiore associata a una diminuzione della stitichezza nei pazienti affetti da IBS.
l microbiota intestinale è sempre più implicato nella fisiopatologia dell’IBS e del gonfiore. Una delle principali fonti di formazione di gas nell'intestino è la fermentazione batterica dei carboidrati. È stato ipotizzato che la crescita eccessiva di batteri nell’intestino tenue (SIBO) sia causa di sintomi in una percentuale di pazienti ed è stato suggerito che la disbiosi del microbiota intestinale contribuisca alla disfunzione intestinale in virtù dell’interazione del microbiota con l’epitelio, sistema immunitario, sistema nervoso enterico e sistema nervoso centrale. Con queste premesse, non sorprende che la manipolazione del microbiota intestinale con antibiotici, probiotici e prebiotici sia al centro di molti studi in pazienti che soffrono di gonfiore nel contesto dell’IBS. L'unico antibiotico per il quale sono disponibili prove di alta qualità è la rifaximina (Xifaxan, Salix). La rifaximina è un antibiotico scarsamente assorbito con un profilo di effetti collaterali favorevole e tassi presumibilmente più bassi di resistenza batterica clinicamente rilevante. In studi ben condotti, la rifaximina ha avuto un effetto modesto nell'alleviare il gonfiore correlato all'IBS in pazienti senza stitichezza.
Probiotici
Le informazioni sui probiotici e sui loro benefici contro il gonfiore sono in gran parte inconcludenti. Una revisione sistematica ha concluso che il gonfiore è significativamente ridotto dal probiotico Bifidobacterium infantis. B infantis ha costantemente dimostrato benefici nel ridurre il gonfiore e ha mostrato superiorità rispetto a Lactobacillus e al placebo. Uno studio ha riportato una diminuzione della distensione e un miglioramento del transito intestinale con la somministrazione di Bifidobacterium lactis, mentre VSL#3 (un probiotico composito contenente prevalentemente specie Lactobacillus , Bifidobacterium e Streptococcus salivarius ) ha avuto benefici piccoli ma positivi per i pazienti con gonfiore. Nel complesso, i benefici dei probiotici contro il gonfiore sono limitati a quelli contenenti bifidobatteri, che non generano gas durante la fermentazione, e gli effetti sono stati di entità modesta.
Ipnoterapia, terapia comportamentale e biofeedback
È riconosciuto che l’interazione tra il sistema nervoso enterico e lo stato psicologico sia implicata nella patogenesi dell’IBS. Pertanto, le terapie comportamentali e psicologiche sono viste con ottimismo, ma la letteratura è insufficiente, in particolare per quanto riguarda il gonfiore. Due revisioni Cochrane, una sull'ipnoterapia e l'altra sulle terapie psicologiche nell'IBS, hanno entrambe concluso che i loro risultati erano ostacolati dalla piccola dimensione del campione, dalla validità, dall'eterogeneità e dalla definizione dei risultati.
Le tecniche di biofeedback e di riqualificazione intestinale hanno un ruolo consolidato nella gestione dei disturbi funzionali dell'intestino posteriore.
Il biofeedback prevede un programma di formazione, solitamente condotto da un infermiere o un fisioterapista, in cui vengono utilizzate tecniche strumentali per rafforzare i normali modelli di funzione neuromuscolare, in modo da imparare a condizionare delle funzioni corporee solitamenta involontarie.
Sebbene nessuno studio abbia valutato il biofeedback per il gonfiore in modo isolato, diversi piccoli studi hanno dimostrato che le tecniche di rilassamento del biofeedback anorettale riducono i sintomi del gonfiore fino al 70% dei pazienti e contemporaneamente riducono la stitichezza, con l'effetto mantenuto fino a 12 mesi. Questo effetto non sembra essere limitato a soggetti con transito lento o anomalie manometriche ed è indipendente dalla presenza o assenza di IBS.
Le tecniche di respirazione diaframmatica sono utili nell'aerofagia e nella ruminazione, e dato il potenziale ruolo dei riflessi visceromotori nella distensione addominale, possono conferire benefici nella gestione del gonfiore. Sfortunatamente, nessuno studio affidabile ha esplorato adeguatamente questo possibile effetto.
Terapie complementari e alternative
Simeticone e carbone: L'uso di agenti che riducono i gas, come simeticone e carbone, per alleviare il gonfiore è diffuso, ma le prove a sostegno della loro efficacia sono limitate. Se usato da solo, il simeticone si è rivelato inefficace e gli effetti del carbone attivo sono stati incoerenti. La combinazione di simeticone, carbone attivo e ossido di magnesio ha ridotto significativamente il gonfiore nei pazienti con dispepsia funzionale. Le prove a sostegno dell'uso di uno qualsiasi di questi agenti da soli per ridurre il gonfiore sono insufficienti, ma potrebbe esserci qualche beneficio in combinazione.
Estratto di kiwi: Esistono prove emergenti che dimostrano che il kiwi sia efficace nel trattamento della stitichezza e del gonfiore. Sebbene i meccanismi rimangano sconosciuti, il kiwi sembra promuovere sia lo svuotamento che la motilità gastrica. L'estratto di kiwi ha avuto risultati promettenti per il trattamento della stitichezza in studi randomizzati e controllati con placebo. Una riduzione statisticamente significativa del gonfiore è stata notata in uno studio condotto su pazienti con stitichezza occasionale.
Menta piperita: L’olio di menta piperita è stato utilizzato per secoli come trattamento per i disturbi gastrointestinali. È stato dimostrato che ha diversi effetti sulla fisiologia gastroesofagea rilevanti per la cura e la gestione clinica. Sembra che l'olio di menta piperita possa avere diversi meccanismi d'azione tra cui: rilassamento della muscolatura liscia; modulazione della sensibilità viscerale ; effetti antimicrobici; attività antinfiammatoria; modulazione del disagio psicosociale. È stato scoperto che l’olio di menta piperita influisce sulla fisiologia dell’esofago, dello stomaco, dell’intestino tenue, della cistifellea e del colon. Studi controllati con placebo supportano il suo utilizzo nella sindrome dell’intestino irritabile, nella dispepsia funzionale, nel dolore addominale funzionale infantile e nella nausea postoperatoria.
Colon irritabile (IBS) e il ruolo della dieta e delle fibre
Possiamo affermare che i classici responsabili del gonfiore, sono quei cibi ricchi di fibre solubili come i legumi e tante altre verdure, come vedremo di seguito. Lo stesso si può verificare assumendo bevande fermentate, birra in testa, bevande dolcificate con sucralosio, o mangiando la frutta. Masticare chewing-gum, fumare o bere roba gassata aumentano il rischio di gonfiore a causa della maggiore quantità di aria che si ingerisce.
Una delle cose più importanti da fare è combattere la stitichezza, qualora presente. Chi si sforza per evacuare, avendo quella fastidiosa sensazione di non essersi svuotato completamente, potrebbe poi avere gonfiore a causa di un alterato coordinamento del pavimento pelvico. Anche in questo caso, un giusto consiglio del medico potrebbe aiutare.
Quando il gonfiore è correlato alla sindrome del colon irritabile o si sospetta una disbiosi intestinale, potrebbe essere attenuato eliminando per un periodo congruo dalla dieta tutti i cibi che contengono carboidrati fermentabili, detti FODMAP. E’ risaputo che nei disturbi correlati a colite e altre sindromi gastrointestinali, l’assunzione di fibre sia la raccomandazione comune. Ma le fibre non hanno tutte gli stessi effetti.
Perduranti malintesi sugli effetti fisici delle fibre nell’intestino hanno portato a malintesi sui benefici per la salute attribuibili alle fibre insolubili e solubili.
Nell'intestino crasso l’effetto lassativo si ha grazie all’azione delle fibre insolubili ad alta viscosità, come ad esempio la crusca di frumento, che irrita meccanicamente la mucosa intestinale stimolandone la secrezione di acqua; oppure le fibre solubili ad alta viscosità come psillio e beta-glucano, grazie all'elevata capacità di trattenere l'acqua e di formare un gel delicato che resiste alla disidratazione.
Questi meccanismi richiedono che la fibra resista alla fermentazione e rimanga relativamente intatta in tutto l'intestino crasso (vale a dire, la fibra deve essere presente nelle feci), portando ad un aumento del contenuto di acqua, con il risultato di feci voluminose, morbide e facili da espellere. (Fonte: J Acad Nutr Diet 2017)
Le fibre solubili non viscose e fermentabili (p. es. inulina, frutto-oligosaccaridi e destrine) non forniscono un effetto lassativo e alcune di esse possono addirittura essere costipanti. Questo per quanto riguarda il trattamento della stipsi.
Per quanto riguarda invece la somministrazione di fibre (come integratori) in soggetti affetti da disturbi relativi a IBS, le evidenze sono contraddittorie. Alcune metanalisi hanno affrontato questo argomento, concludendo che complessivamente, il miglioramento dei sintomi non superava il 54%.
In particolare le fibre solubili come psillio hanno dimostrato una modesta efficacia sui sintomi, mentre le fibre insolubili come la crusca, non migliorano neanche i sintomi. Anche una revisione Cochrane ha concluso che le fibre dietetiche non sono utili per il trattamento della IBS.
Pochi studi hanno esaminato gli effetti di un incremento di fibre attraverso il consumo di alimenti naturali riportando miglioramenti dei sintomi sia con un apporto elevato che con un apporto limitato di cibi fibrosi, probabilmente per un effetto placebo.
Ci sono poi alcuni studi contrari, secondo i quali le fibre maggiormente utilizzate, come crusca, cereali integrali, vegetali e frutta, potrebbero in realtà peggiorare i sintomi, specie flatulenza, gonfiore e dolore addominale, in quanto contengono grandi quantità di fruttani, fruttosio, galatto-oligosaccaridi e polioli (dai quali deriva l’acronimo Fodmap).
Crescenti segnalazioni di efficacia sono emerse sulla limitazione dietetica di questi nutrienti. Potenziali benefici della restrizione sono stati osservati in alcuni studi con una risposta positiva nel 74% dei soggetti che l’avevano applicata. In particolare, i soggetti con sindrome del colon irritabile ai quali è stata somministrata una dieta lowFodmap, hanno riscontrato miglioramenti significativi con particolare diminuzione di gonfiore, dolore ed emissione di aria.
E mentre cercavo approfondimenti sulla correlazione tra il gonfiore, altri sintomi che lo accompagnano, la sindrome dell’intestino irritabile e gli alimenti Fodmap, mi imbatto in un articolo di approfondimento scientifico del New York Times sull’argomento: The Low-FODMAP Diet, Explained.
Quando Tamara Duker Freuman, dietista del New York Gastroenterology Associates, venne a conoscenza della dieta a basso contenuto di FODMAP poco più di dieci anni fa, iniziò a usarla con i suoi pazienti che soffrivano di sindrome dell'intestino irritabile. È stato "un punto di svolta", come sostiene.
In una revisione degli studi pubblicati nel 2020, ad esempio, i ricercatori hanno stimato che circa il 52-86% dei pazienti con IBS, che hanno seguito la dieta, hanno avuto miglioramenti significativi per sintomi come gonfiore, dolore e diarrea.
Ma la dieta – che elimina temporaneamente gli alimenti ad alto contenuto di alcuni tipi di carboidrati noti per causare i sintomi dell’IBS – non è adatta a tutti. Ecco come funziona e come capire se è adatta per te.
Cosa sono i FODMAP?
I FODMAP sono alcuni tipi di carboidrati, chiamati oligosaccaridi, disaccaridi, monosaccaridi e polioli fermentabili (ecco perché l’acronimo Fodmap), che spesso non possono essere completamente digeriti o assorbiti nell'intestino tenue e vengono invece fermentati dai microbi nel colon. Ciò può causare disturbi gastrointestinali come gas, gonfiore e stitichezza.
L' elenco degli alimenti contenenti alti livelli di FODMAP è lungo: comprende latticini come latte, yogurt e gelato; frutta come mele, mango e anguria; verdure come cipolle, aglio e asparagi; pasta e pane a base di grano; legumi come fagioli e lenticchie; frutta secca come anacardi e pistacchi; e dolcificanti come miele, sciroppo di mais ad alto contenuto di fruttosio e dolcificanti ipocalorici.
Se non hai problemi digestivi, i FODMAP in genere non causano nulla tranne un po' più di flatulenza, come afferma il dottor William Chey, professore di gastroenterologia e scienze nutrizionali presso la Michigan Medicine. Ma se soffri di IBS o di altri disturbi gastrointestinali, possono causare sintomi come dolore, gonfiore e diarrea.
Chi potrebbe – e chi no – trarre beneficio dalla dieta?
Poiché i FODMAP si trovano in così tanti alimenti, la dieta a basso contenuto di FODMAP è molto restrittiva, motivo per cui gli esperti consigliano cautela e suggeriscono un'attenta pianificazione prima di intraprendere la dieta.
Buoni candidati, secondo il dottor Lin Chang - gastroenterologo e professore di medicina presso la David Geffen School of Medicine dell'Università della California, a Los Angeles - sono i pazienti con IBS che consumano regolarmente cibi ad alto contenuto di FODMAP e che notano che i loro sintomi peggiorano dopo i pasti, ha affermato .
La dieta a basso contenuto di FODMAP può anche aiutare a lenire i sintomi di altre condizioni gastrointestinali come la malattia infiammatoria intestinale e la dispepsia funzionale (fastidio e dolore cronico allo stomaco) e quelli accusati da quelle persone che semplicemente hanno una crescita eccessiva di batteri nell'intestino tenue.
La dieta, tuttavia, non è adatta per le persone che presentano sintomi di disturbi alimentari, che possono essere comuni tra coloro che soffrono di disturbi gastrointestinali, afferma ancora il dottor Chang. Poiché la dieta a basso contenuto di FODMAP è così restrittiva, può peggiorare un disturbo alimentare esistente , e in alcuni casi può essere pericoloso per la vita, come nel caso di allergie e particolari intolleranze. In ogni caso, prima di intraprendere una dieta lowFodmap, occorre prima escludere allergie alimentari (lattosio e celiachia) per le quali esistono test specifici.
Poi sarebbero da valutare eventuali intolleranze alimentari NON conclamate, cioè tutti quegli alimenti che irritano la parete gastro-intestinale rendendo difficile la digestione. Non ci sono test attendibili attualmente, pertanto l’unico modo per riconoscerle è l’esclusione selettiva per categoria di alimento sospetto.
Altro fattore che va escluso è la Disbiosi intestinale, cioè un disequilibrio della flora batterica dovuto alla proliferazione incontrollata di batteri nocivi (candida, funghi, batteri putrefattivi ecc.) a discapito della flora buona (lattobacilli, bifidobatteri ecc.). Questi batteri e funghi non usuali della nostra flora intestinale, digeriscono alcuni nutrienti e altre sostanze non digeribili normalmente, con produzione di gas;
Vanno escluse anche altre difficoltà digestive dovute a gastrite, reflusso gastroesofageo, e alterata secrezione di enzimi dal pancreas;
Infine, anche l’intestino pigro influenza certi sintomi perché svuotarsi ogni 2 o 3 giorni o più, aumenta il contatto della parete intestinale con prodotti di scarto della digestione con conseguente infiammazione.
A questo punto, avendo escluso queste casistiche, puoi approcciarti alla dieta lowFodmap.
Quali sono gli alimenti Fodmap?
Sono i carboidrati a catena corta che vengono assorbiti in modo incompleto nell'intestino tenue e oligosaccaridi come fruttani / frutto-oligosaccaridi e galatto-oligosaccaridi, lattosio, fruttosio e polioli come sorbitolo e mannitolo.
I fruttani sono catene di fruttosio (presente nella frutta), non digeribili per gli esseri umani. I batteri del colon li utilizzano con conseguente fermentazione. Si trovano anche in cipolla, aglio, asparagi, cavolo cappuccio e cicoria.
I galattoligosaccaridi (GOS) sono oligosaccaridi non digeribili, contenuti nella buccia delle leguminose, soprattutto nei fagioli, ceci, lenticchie, fave. Per chi soffre di colon irritabile le lenticchie rosse decorticate, danno meno problemi.
I disaccaridi come il lattosio, non sono spesso tollerati, perché le persone con sindrome del colon irritabile manifestano una carenza di lattasi, enzima indispensabile per digerire il lattosio. Comunque, in alcuni latti fermentati e formaggi a pasta dura e lunga stagionatura (come parmigiano o grana o formaggi francesi come Brie e Camembert, pecorini stagionati ecc.) il lattosio è pressoché tutto fermentato, durante il processo produttivo.
Poi ci sono i monosaccaridi, in particolare il fruttosio. Una persona su tre fa fatica ad assorbire il fruttosio e si sente gonfia dopo aver mangiato frutta fresca. Il consiglio, oltre a non eccedere con la frutta (massimo 450 g al giorno), è di evitare mele, pere, mango, banana. Meglio agrumi e ananas che fermentano molto meno. Meglio evitare anche miele o sciroppo d’acero, ricchissimi di fruttosio.
Infine vi sono i polioli (sorbitolo, mannitolo, xilitolo, maltitolo etc.), zuccheri molto difficili da digerire per il nostro sistema digestivo. Difatti sono dolcificanti molto usati dall’industria alimentare perchè molto più dolci dello zucchero, ma a basso contenuto calorico. Molti di essi hanno infatti potere lassativo, causando gonfiore e dolore addominale. Esistono in rete articoli, tabelle, schemi che classificano gli alimenti tra basso e alto contenuto di Fodmap, ma per lo più si tratta di classificazioni grossolane o semplificazioni.
Gli unici al mondo che hanno e continuano a studiare e analizzare gli alimenti e il loro contenuto in Fodmap, sono i medici del Dipartimento di Gastroenterologia dell’Università di Monash di Melbourne in Australia.
Lo sviluppo della dieta a basso contenuto di FODMAP ha richiesto non solo dati estesi sulla composizione degli alimenti, ma anche la definizione di valori limite per classificare gli alimenti a basso/alto FODMAP.
Questi valori limite si riferiscono a ciascun particolare FODMAP presente in un alimento, inclusi oligosaccaridi (fruttani e galatto-oligosaccaridi), polioli dello zucchero (mannitolo e sorbitolo), lattosio e fruttosio in eccesso rispetto al glucosio.
I valori limite sono stati derivati considerando i livelli di FODMAP presenti nelle porzioni tipiche di alimenti che comunemente scatenano sintomi negli individui con sindrome dell’intestino irritabile, nonché alimenti che erano generalmente ben tollerati.
L'affidabilità di questi valori limite di FODMAP è stata testata in numerosi studi sulla dieta. Lo sviluppo delle tecniche per quantificare il contenuto di FODMAP negli alimenti ha notevolmente migliorato la nostra comprensione della composizione degli alimenti, sostiene Peter Gibson, storico ricercatore del Dipartimento di Gastroenterologia dell’Università di Monash.
La composizione dei FODMAP è influenzata dalle tecniche di lavorazione degli alimenti e dalla selezione degli ingredienti.
La creazione di questa base di prove è stata fondamentale per giustificare la prescrizione della dieta da parte dei medici, ai pazienti con IBS. Mentre la creazione di dati completi e accurati sulla composizione degli alimenti FODMAP ha consentito di implementare la dieta in una forma variata, nutrizionalmente adeguata, minimamente restrittiva e accettabile per diversi gruppi di pazienti con gusti, preferenze, bisogni culturali e requisiti nutrizionali diversi.
Il Dipartimento di Gastroenterologia dell’Università di Monash ha svolto un ampio lavoro per oltre 10 anni per quantificare la composizione FODMAP di centinaia di alimenti.
I valori limite sono stati inizialmente derivati considerando (sulla base dell'esperienza clinica) il contenuto di FODMAP e la dimensione tipica della porzione di cibo, consumata in un'unica seduta o pasto, che comunemente innescava i sintomi negli individui con IBS (ad esempio cipolla, aglio, pane integrale e mela). Sono stati presi in considerazione anche gli alimenti generalmente ben tollerati. Ciò ha consentito di stabilire livelli soglia per ciascun FODMAP, al di sopra dei quali la maggior parte delle persone manifesta sintomi.
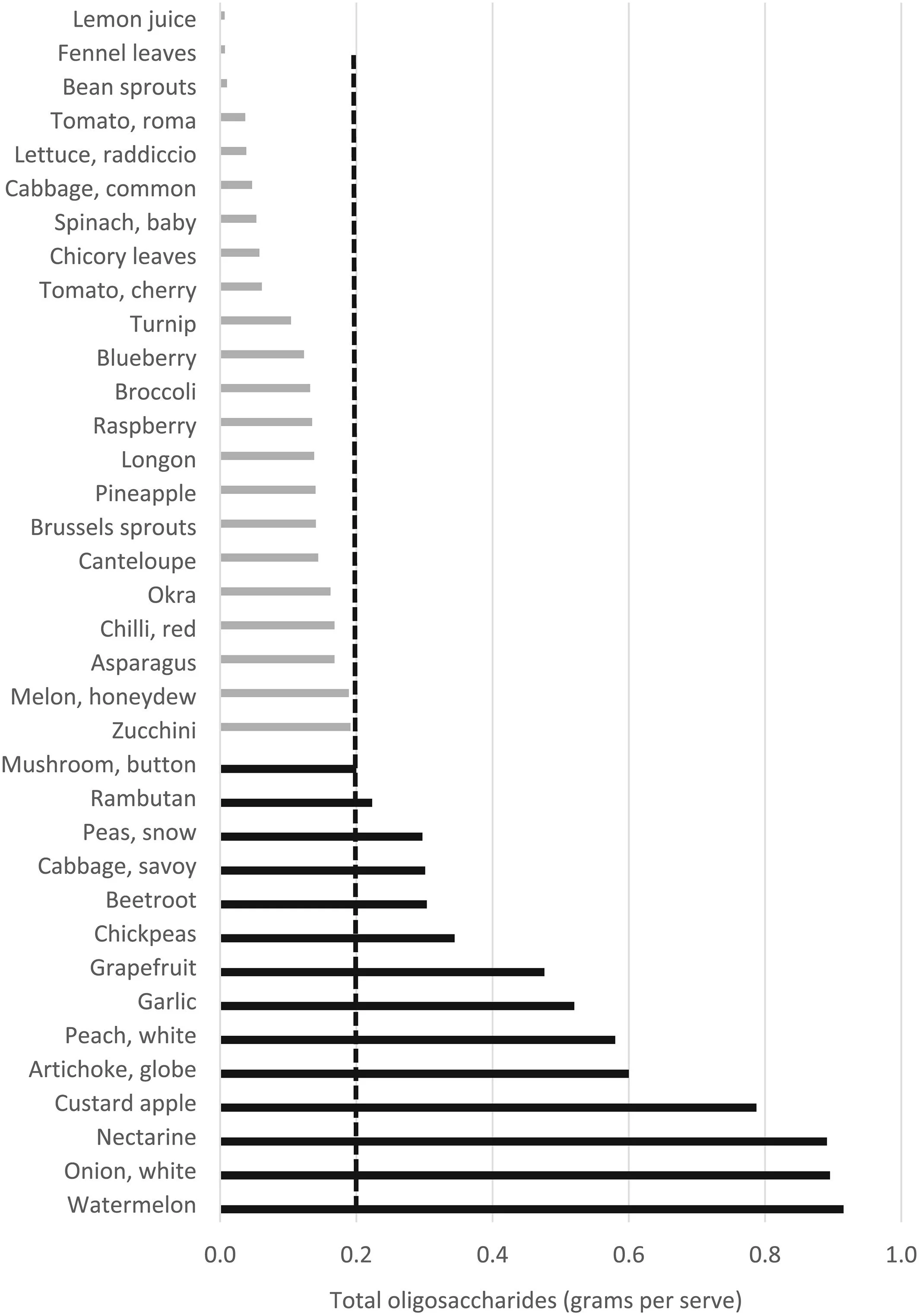
Tabelle composizione degli alimenti relativamente ai grammi di fodmap per porzione
Fonte: Monash University
Oligosaccaridi totali per porzione in frutta e verdura
Come si vede, in base alle porzioni medie, alcuni frutti sono ad elevato contenuto di fruttani e polioli: anguria, mela, pesche bianche, cachi. Ma anche albicocche, ciliegie, pere, pesche nettarine, prugne e pompelmo (unico tra gli agrumi)
Tra le verdure invece ci sono: carciofi, asparagi, barbabietole, cavolini di Bruxelles, broccoli, cavoli in genere, finocchio, aglio, porri, cipolle, scalogno (ricchi di fruttani); avocado, cavolfiore, funghi, taccole (ricchi di polioli)
I ceci (sono stati inseriti qui e non nella tabella successiva, perché probabilmente in Australia, da dove viene lo studio, sono consumati prevalentemente con l’insalata)
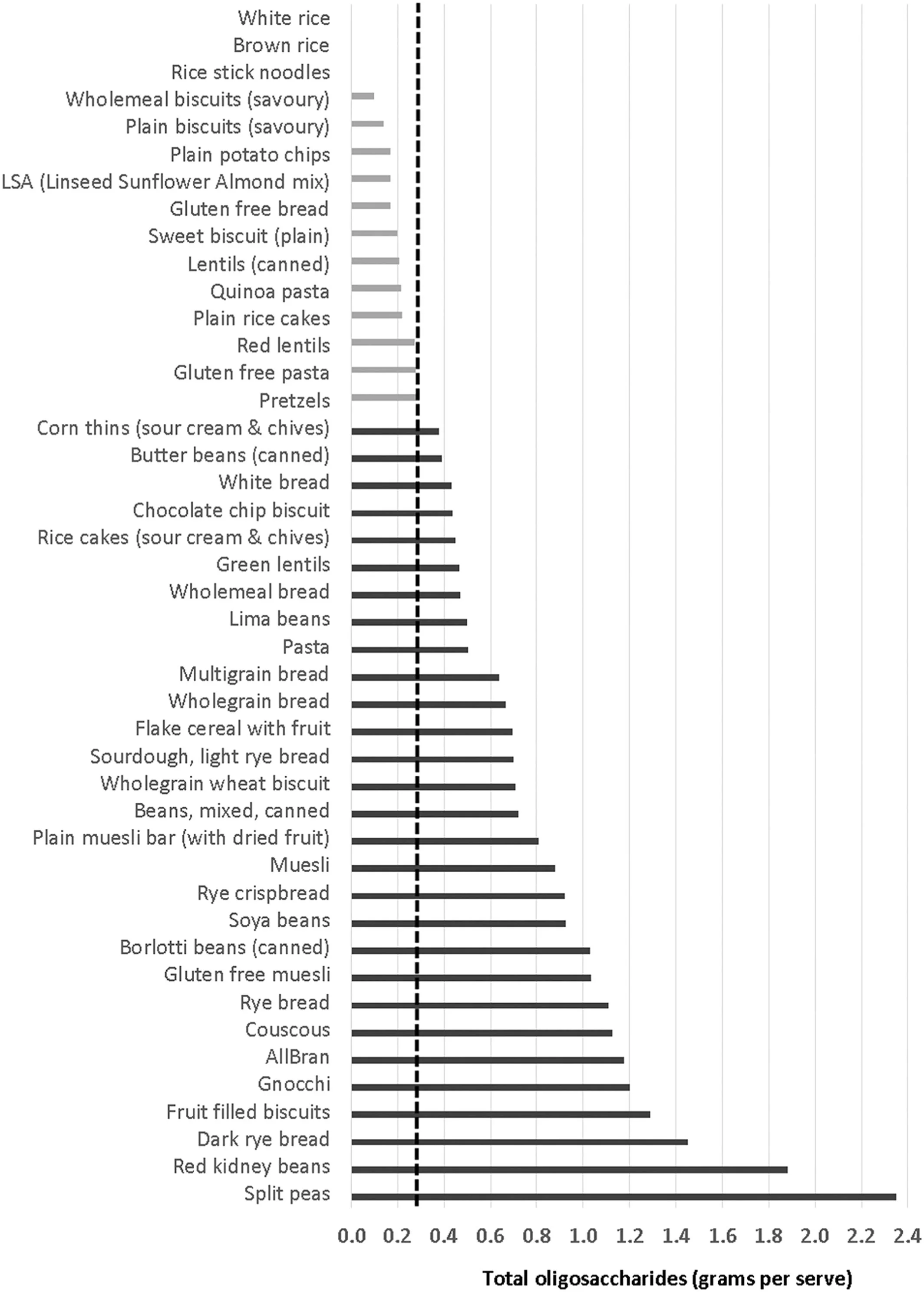
Oligosaccaridi totali per porzione in cereali e derivati, legumi e semi
Tra i cereali e derivati, legumi, semi e noci, sempre proporzionalmente alle porzioni medie, abbiamo quellli ricchi di fruttani:
i derivati della segale e del grano (in particolare gli integrali), quando mangiati di frequente e in grosse quantità. Quindi anche pane, pasta, biscotti, gnocchi, cous cous, cereali da colazione tipo All Bran, vari tipi di mouesli e corn flakes e le gallette di mais.
Poi tutti i legumi secchi come fagioli in genere, ceci, lenticchie (tranne quelle decorticate), piselli, fave, soia.
Tra la frutta secca evitare pistacchi e anacardi.
Come si nota dalle tabelle, i fruttani si trovano in quantità variabile in una grande varietà di alimenti: cereali (grano, segale, orzo…), aglio e cipolle, frutta e verdura (barbabietola, zucchine, pesca bianca, mirtilli…). Ma non basta guardare gli ingredienti. I dati vanno confrontati con le porzioni solitamente consumate. Ecco perché 150g di pasta di grano duro sono considerati una porzione ricca di fruttani, allo stesso modo di uno spicchio d’aglio di soli 3g.
Così come quasi sempre si additano i legumi come i principali responsabili del gonfiore. Ma una porzione (100g circa) di ceci per esempio, contiene 5 o 6g di fibre, delle quali, meno di 1g sono fibre solubili fermentescibili. Al contrario una semplice mela, contiene più o meno lo stesso quantitativo di fibra, ma di questa, 2g sono solubili (fodmap), ed in più aggiungici anche il fruttosio, cioè lo zucchero contenuto.
Lattosio
Un altro fattore dietetico che molti pazienti con IBS evitano è il lattosio.
Il lattosio è un disaccaride composto da glucosio e galattosio ed è un FODMAP quando non viene digerito nell'intestino tenue. È la principale fonte di carboidrati nel latte dei mammiferi. La digestione del lattosio avviene nell'intestino tenue e questo è regolato geneticamente.
Ci si considera intolleranti al lattosio quando l'ingestione di questo zucchero provoca sintomi come flatulenza, gonfiore, crampi e diarrea.
I sintomi dell'IBS e dell'intolleranza al lattosio si sovrappongono e per questo alcuni ricercatori credevano che l'intolleranza al lattosio fosse la causa dell'IBS; ma questa teoria fu successivamente respinta e divenne chiaro che l'IBS e l'intolleranza al lattosio hanno una fisiopatologia in parte diversa.
L'assunzione di lattosio è limitata negli individui che seguono una dieta a basso contenuto di FODMAP, ma concentrarsi esclusivamente sull'evitare il lattosio può dare solo benefici minori nella maggior parte dei pazienti con IBS.
La coesistenza di glutine e FODMAP negli alimenti
Si sa molto poco sull'impatto di una dieta a basso contenuto di carboidrati nei pazienti con IBS.
I cereali come il grano (ma anche segale, orzo, farro ecc.) e i suoi derivati contengono glutine, che è la proteina di immagazzinamento del grano composta da glutenina e gliadina. Altri componenti del grano sono le albumine come gli inibitori dell'amilasi-tripsina (ATI) e l'amido, che contiene fruttani, gli oligosaccaridi inclusi nel concetto FODMAP.
Quindi, gli individui che seguono una dieta contenente grano hanno un'assunzione di proteine del glutine, ATI e FODMAP, che sono tutti componenti che possono avere una relazione con i sintomi dell’IBS. Ciò rende difficile valutare i componenti responsabili del miglioramento dei sintomi quando un paziente esclude il grano dalla dieta.
Altri disturbi legati al glutine sono l'allergia al grano, che è mediata da immunoglobuline E, e la sensibilità al glutine (o grano) non celiaca.
In contrasto con la celiachia, la sensibilità al glutine non celiaca è una malattia relativamente nuova senza un chiaro meccanismo fisiopatologico finora noto.
I pazienti con diagnosi di sensibilità al glutine (o grano) non celiaca riferiscono sintomi gastrointestinali quali, dolore addominale, gonfiore e attività intestinale alterata. Da questa descrizione, ne consegue che esiste una sovrapposizione sintomatica tra IBS e sensibilità al glutine (o grano) non celiaca.
Diversi studi hanno indagato l'efficacia di una dieta priva di glutine come trattamento per l'IBS, ma con risultati alquanto contrastanti ed eterogenei.
Lo sviluppo delle tecniche per quantificare il contenuto di FODMAP negli alimenti ha fatto avanzare la nostra comprensione della composizione degli alimenti, dice il Dottor Gibson.
Questa conoscenza ha anche contribuito a una maggiore comprensione dell’entità della cosiddetta sensibilità al glutine non celiaca (NCGS) e della tendenza mondiale ad evitare il glutine. Questa tendenza è stata evidenziata in un recente sondaggio australiano su 1184 partecipanti, selezionati casualmente (Fonte) L’indagine ha rivelato che mentre meno dell’1% del campione aveva una diagnosi formale di celiachia, il 7,3% evitava il grano e, tra coloro che evitavano il grano, solo il 5,7% aveva un’allergia o un’intolleranza diagnosticata dal punto di vista medico. Coloro che evitavano il grano riferivano spesso reazioni avverse agli alimenti contenenti grano, come gonfiore e crampi, sintomi comunemente associati all’IBS.
Ma è davvero il glutine la molecola che provoca questi sintomi?
Recenti studi scientifici hanno dimostrato che il fruttano (un tipo di carboidrato che si trova in certi prodotti che contengono anche glutine) sarebbe di fatto il vero responsabile dei sintomi gastrointestinali che fino ad ora venivano attribuiti al glutine.
I principali alimenti che contengono fruttano sono: pesche noci, angurie, pesche, cipolla e aglio, grano, orzo e segale, fagioli rossi, pistacchi e anacardi. In pratica si è sempre attribuito al glutine certi sintomi, quando in realtà sono i fodmap (fruttani) presenti in tutti i cereali contenenti glutine.
I legumi e l’effetto delle tecniche di preparazione
L'effetto degli ingredienti sul contenuto finale di FODMAP può essere influenzato dalle tecniche di lavorazione degli alimenti.
Processi che coinvolgono la cottura e l'acqua, possono provocare l’estrazione dai legumi dei FODMAP idrosolubili come fruttani e GOS (galatto-OligoSaccaridi) nel liquido circostante. Ad esempio, i legumi tenuti a mollo per 12/24 ore, hanno un contenuto inferiore di FODMAP e GOS. E questo contenuto diminuisce di molto se i legumi vengono lessati e l’acqua di cottura buttata via per poi essere saltati in padella con altri ingredienti.
Il contenuto inferiore di FODMAP del tofu sodo rispetto a quello vellutato è attribuito al fatto che il primo è sottoposto a pressatura, che rimuove il liquido contenente fruttani e GOS. Al contrario, il tofu vellutato, che in genere non è pressato, ha un contenuto di acqua e GOS più elevato. (Fonte)
L’effetto della lavorazione alimentare sul contenuto finale di FODMAP è evidenziato anche nei cereali. Per esempio il farro, sebbene abbia generalmente un contenuto di FODMAP (principalmente fruttani) inferiore rispetto al grano, l’uso della farina di farro non si traduce necessariamente in un prodotto a basso contenuto di FODMAP. Mentre i fiocchi di farro e la pasta di farro sono ricchi di FODMAP, il pane di farro a lievitazione naturale ha un basso contenuto di FODMAP.
Quando si utilizza la lievitazione naturale con pasta madre (naturalmente ricca di lattobacilli), invece del lievito di birra, insieme ad un lungo tempo di lievitazione, i batteri metabolizzano gli oligosaccaridi (fruttani) presenti nella farina di farro (così come di altri tipi di farine), abbassandone così i livelli nel prodotto finale.
Pertanto, può essere impreciso prevedere se un prodotto avrà un basso o un alto contenuto di FODMAP in base all'elenco degli ingredienti. Stessa cosa avviene con la germogliazione dei semi e dei cereali. Durante la germogliazione, avvengono attività enzimatiche che riducono drasticamente il contenuto di oligosaccaridi. Ecco perché si consiglia l’ammollo lungo per i semi, che siano legumi o chicchi di cereali.
Quali sono le alternative low Fodmap?
Vediamo adesso quali sono i cibi che si possono tranquillamente inserire all’interno di una dieta low fodmap perchè non presentano oppure hanno contenuto trascurabile di fruttosio, fruttani, polioli e altri substrati fermentescibili.
Frutta: banana, mirtillo e altri frutti di bosco, carambole, uva, melone verde, kiwi, limone, lime, mandarino, arancia, frutto della passione, lampone, melone giallo, fragola.
Verdure: germogli in generale, carota, sedano, peperoni, mais, melanzane, fagiolini, lattuga, erba cipollina, pastinaca, zucca, cipollotto (solo verde), pomodoro.
Cereali: riso e altri cereali senza glutine e derivati e l’avena.
Sostituti di cipolla/aglio: olio all'aglio.
Latte: senza lattosio, latte di riso.
Formaggi: formaggi “a pasta dura” stagionati come parmigiano, grana e pecorini, compreso brie, camembert. Si può mangiare yogurt senza lattosio e burro.
Sostituto del miele: sciroppo d’acero.
Dolcificanti: zucchero (saccarosio), glucosio, altri dolcificanti artificiali i cui nomi non terminano con "oli".
Quali integratori o medicinali possono funzionare?
Gli integratori enzimatici da banco possono aiutare le persone a digerire più facilmente alcuni alimenti ad alto contenuto di FODMAP.
Altri prodotti senza prescrizione che possono migliorare i sintomi dell'IBS includono capsule di olio di menta piperita con rivestimento enterico , che possono rilassare la muscolatura liscia dell'intestino; così come gli integratori di fibre di psillio possono essere utili, avendo una modesta efficacia sui sintomi del colon irritabile, come già accennato in precedenza.
I cambiamenti nel microbioma intestinale sembrano avere un ruolo nell’IBS, anche se non ci sono prove sufficienti per raccomandare integratori probiotici o altre terapie come i trapianti fecali per chi soffre di questa condizione.
Se lo stress è un fattore scatenante dei sintomi dell’IBS, può essere una buona idea consultare un terapista o uno psicologo specializzato in problemi gastrointestinali. È stato infatti dimostrato che anche la terapia cognitivo comportamentale e l'ipnoterapia riducono i sintomi dell'IBS.
Come funziona la dieta low Fodmap?
La dieta a basso contenuto di FODMAP comprende tre fasi.
Nella prima fase di eliminazione, sostituirai tutti gli alimenti ad alto contenuto di FODMAP con alimenti a basso FODMAP per un periodo da due a sei settimane (due settimane sono solitamente sufficienti per vedere se la dieta è utile). Gli alimenti più diffusi che puoi mangiare in questa fase includono riso, quinoa, uova, formaggi a pasta dura, la maggior parte dei tipi di carne e pesce e molti frutti e verdure come agrumi, fragole, carote e broccoli. Se i sintomi non migliorano sensibilmente durante questa fase, dovresti interrompere la dieta perchè probabilmente i Fodmap non sono il tuo problema. Se inizi a sentirti meglio, è il momento della seconda fase.
La fase di reintroduzione, è quella durante la quale aggiungi nuovamente cibi ricchi di FODMAP uno alla volta, in quantità crescenti nell'arco di diversi giorni. L’obiettivo è identificare quali FODMAP e in quali quantità causano sintomi. La durata di questa seconda fase è molto variabile e dipende da quali risultati si ottengono man mano che si reintroducono gli alimenti. Se la tollerabilità migliora e migliorano fino a scomparire anche i sintomi, allora si può passare all’ultima fase.
La fase di personalizzazione, durante la quale si aggiungono nuovamente eventuali alimenti ad alto contenuto di FODMAP in quantità tollerabili e si crea una dieta equilibrata sostenibile a lungo termine. Anche in questo caso, se i risultati ci sono, è possibile mantenere questo regime alimentare per sempre, cercando di variare di continuo gli alimenti Fodmap con altri lowFodmap alternativi.
È insomma una dieta di apprendimento, una sorta di ri-educazione alimentare in grado di fornirti la conoscenza necessaria per comprendere veramente i tuoi fattori scatenanti.
Se sei incinta o hai altre restrizioni dietetiche o una storia di disturbi alimentari, o se hai meno di 18 anni o sei anziano, la classica dieta a basso contenuto di FODMAP non è appropriata o realistica per te. In tal caso potresti sperimentare una dieta FODMAP “delicata”. Questa versione soft della dieta, prevede una prima fase di eliminazione di un gruppo più ristretto di alimenti che spesso risultano problematici, come il grano, le cipolle, l'aglio, i fagioli, il latte e alcuni frutti; poi si passa come di consueto alle fasi di reintroduzione e personalizzazione.
Quali sono gli altri aspetti negativi della dieta?
Una trappola comune della dieta lowFodmap è che le persone rimangono bloccate nella prima fase. In pratica sono terrorizzati all'idea di mangiare qualsiasi cosa fuori dalla dieta e di reintrodurre gli alimenti ad alto fodmap.
Ciò può influire sulla qualità della vita, perché le persone non sono più in grado di mangiare fuori, o rischiano di estremizzare abituandosi ad un’alimentazione disordinata.
La fase di reintroduzione è di fatto difficile da approcciare, senza l’aiuto di un professionista. Ma ci sono anche molte risorse basate sull’evidenza disponibili per aiutarti a orientarti nella dieta da solo, tra cui un’app per smartphone della Monash University.
La low Fodmap è una dieta molto complessa, sia perché richiede una selezione accurata degli alimenti, sia perché rende complessa anche l’organizzazione quotidiana. Attualmente però resta davvero la migliore opzione per chi soffre dei sintomi del colon irritabile, in particolare il gonfiore, e riuscirla a mettere in pratica, potrebbe migliorare non poco la qualità della propria vita, mettendo definitivamente da parte quell’imbarazzante e spiacevole sensazione di pancia gonfia.
Conclusioni
Da questa disamina abbiamo capito che il gonfiore e la distensione addominale, si confondono insieme agli altri sintomi di malattie intestinali come la colite (IBS), la sindrome metabolica o la disbiosi intestinale. Non ci sono trucchi, medicinali o rimedi naturali davvero efficaci. I tanti prodotti paramedici come carbone vegetale, fermenti, enzimi digestivi sono palliativi in grado di dare benefici momentanei, ma non in grado di risolvere la causa alla radice. L’olio di menta piperita pare promettente, ma non ci sono ancora prove che risolva il problema. Le uniche mosse concrete da fare sono: attività fisica costante, che oltre al gonfiore, riduce anche gli accumuli adiposi a livello addominale; e la dieta lowFodmap, che escludendo tutti gli alimenti che possono essere causa di fermentazione e produzione di gas, a lungo andare riesce a migliorare la condizione di gonfiore persistente. Non resta che sperimentare, andare per esclusione e capire cosa può portare a miglioramenti.